Thuốc Coumadine 2mg Bristol phòng ngừa, điều trị huyết khối tĩnh mạch (20 viên)
|
Quy cách |
Hộp 2 vỉ x 10 viên
|
|
Thành phần |
Warfarina
|
|
Chỉ định |
Bệnh mạch vành , Nhồi máu cơ tim, Huyết khối tĩnh mạch sâu
|
|
Chống chỉ định |
Cao huyết áp
|
|
Xuất xứ thương hiệu |
Hoa Kỳ
|
|
Nhà sản xuất |
Vianex
|
|
Số đăng ký |
7425/QLD-KD
|
|
Thuốc cần kê toa |
Có
|
|
Mô tả ngắn |
Thuốc Coumadine 2mg là một sản phẩm của Công ty Bristol-Myers Squibb, thành phần chính là warfarin. Thuốc được dùng để điều trị bệnh tim gây thuyên tắc, phòng ngừa và điều trị huyết khối tĩnh mạch. Coumadine 2mg được bào chế dạng viên nén bao phim màu tím và đóng gói theo quy cách: hộp 2 vỉ x 10 viên. |
|
Lưu ý |
Sản phẩm này chỉ bản khi có chỉ định của bác sĩ, mọi thông tin trên Website chỉ mang tính chất tham khảo. |
NHÀ THUỐC PHARMAGO CAM KẾT

Đổi trả trong 7 ngày
Từ ngày mua hàng

100% Thuốc
Chính hãng

Giao hàng
Toàn quốc
Thuốc Coumadine 2mg là gì ?
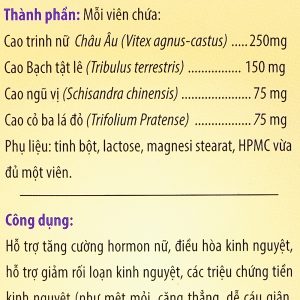
Thành phần của Thuốc Coumadine 2mg
|
Thông tin thành phần |
Hàm lượng |
|---|---|
|
Warfarina |
2-mg |
Công dụng của Thuốc Coumadine 2mg
Chỉ định
Thuốc Coumadine 2mg được chỉ định dùng trong các trường hợp sau:
- Dự phòng và điều trị huyết khối tĩnh mạch và thuyên tắc phổi (PE).
- Dự phòng và điều trị các biến chứng huyết khối tắc mạch liên quan đến rung nhĩ (AF) và/hoặc thay van tim.
- Giảm nguy cơ tử vong, nhồi máu cơ tim tái phát (MI) và các biến cố huyết khối tắc mạch như đột quỵ hoặc thuyên tắc hệ thống sau nhồi máu cơ tim.
Dược lực học
Nhóm dược lý: Thuốc chống huyết khối, mã ATC: B01AA03.
Coumadine và các thuốc chống đông nhóm anti vitamin K (AVKs) ức chế tổng hợp các yếu tố đông máu phụ thuộc vitamin K. Kết quả là làm suy giảm tuần tự các hoạt động của yếu tố VII, IX, X và II. Mức độ ức chế phụ thuộc vào liều lượng sử dụng.
Thuốc chống đông máu không có tác dụng trực tiếp lên cục huyết khối đã hình thành, cũng như không đảo ngược tổn thương mô do thiếu máu cục bộ. Tuy nhiên, một khi đã xuất hiện huyết khối, mục tiêu của điều trị chống đông máu là ngăn chặn sự mở rộng thêm của cục máu đông đã hình thành và ngăn ngừa các biến chứng huyết khối thứ phát có thể dẫn đến di chứng nghiêm trọng và có thể gây tử vong.
Khi dùng đường uống, AVKs gây giảm prothrombin huyết trong vòng 36 – 72 giờ.
Thời gian bán thải của các yếu tố đông máu phụ thuộc vitamin K thay đổi từ 6 giờ (yếu tố VII, protein C) đến 2 hoặc 3 ngày (yếu tố X, II). Sau khi dùng AVK, các yếu tố đầu tiên có hoạt tính giảm là những yếu tố có thời gian bán hủy ngắn nhất, trong khi yếu tố cuối cùng sẽ là những yếu tố có thời gian bán hủy dài nhất. Đây là lý do tại sao cần vài ngày để tạo sự cân bằng khi điều trị bằng AVK.
Sau khi ngừng sử dụng thuốc đối kháng vitamin K, tác dụng chống đông máu vẫn tồn tại trong 4 ngày, tốc độ điều chỉnh phụ thuộc nồng độ vitamin K ở gan và thời gian bán thải của AVK. Thời gian thanh thải thuốc có thể kéo dài, đặc biệt ở người cao tuổi.
Dược động học
Coumadine là một hỗn hợp racemic của các chất đối quang R và S của warfarin. Đồng phân đối tượng S thể hiện hoạt tính chống đông máu gấp 2 – 5 lần so với đồng phân đối ảnh R ở người và có độ thanh thải nhanh hơn.
Hấp thu
Warfarin được hấp thu hoàn toàn sau khi uống, với nồng độ đỉnh thường đạt được trong vòng 4 giờ đầu.
Phân bố
Warfarin có thể tích phân bố biểu kiến tương đối nhỏ, khoảng 0,14 L/kg. Pha phân phối kéo dài từ 6 – 12 giờ có thể phân biệt được sau khi tiêm tĩnh mạch nhanh hoặc uống dung dịch nước. Khoảng 99% thuốc liên kết với protein huyết tương.
Chuyển hoá
Warfarin bị loại bỏ gần như hoàn toàn bằng chuyển hóa. Warfarin được chuyển hóa có chọn lọc bởi các enzym ở microsome cytochrom P450 (CYP450) ở gan thành các chất chuyển hóa hydroxyl hóa không hoạt động (đường chủ yếu) và bằng cách khử thành các chất chuyển hóa giảm hoạt tính (rượu warfarin).
Các chất chuyển hóa đã được xác định của warfarin bao gồm khử nước, hai rượu đồng phân không đối quang, và 4′-, 6-, 7-, 8-, và 10-hydroxy warfarin.
Các isozyme CYP450 tham gia vào quá trình chuyển hóa warfarin bao gồm CYP2C9, 2C19, 2C8, 2C18, 1A2 và 3A4. CYP2C9, một enzyme đa hình, có thể là enzyme chính ở gan người điều chỉnh hoạt tính chống đông máu in vivo của warfarin. Bệnh nhân có một hoặc nhiều alen CYP2C9 biến thể bị giảm độ thanh thải S-warfarin.
Thải trừ
Thời gian bán thải cuối cùng của warfarin sau khi dùng một liều duy nhất là khoảng 1 tuần; tuy nhiên, thời gian bán thải hiệu quả dao động từ 20 – 60 giờ, trung bình là khoảng 40 giờ.
Độ thanh thải của R-warfarin thường bằng một nửa so với S-warfarin, do đó thể tích phân bố tương tự nhau, thời gian bán hủy của R-warfarin dài hơn S-warfarin.
Thời gian bán thải của R-warfarin từ 37 – 89 giờ, trong khi của S-warfarin từ 21 – 43 giờ.
Lượng rất ít warfarin được bài tiết dưới dạng không đổi qua nước tiểu. Bài tiết qua nước tiểu dưới dạng chất chuyển hóa.
Cách dùng Thuốc Coumadine 2mg
Cách dùng
Nuốt nguyên viên thuốc với một cốc nước một lần mỗi ngày.
Nên uống thuốc vào buổi tối, để có thể thay đổi liều lượng sớm nhất sau khi có kết quả INR.
Thời gian điều trị
Khoảng giá trị INR mục tiêu và thời gian điều trị đề nghị cho từng chỉ định
INR > 4,0 dường như không mang lại thêm lợi ích điều trị ở hầu hết bệnh nhân và có liên quan đến tăng nguy cơ chảy máu.
Huyết khối tĩnh mạch (bao gồm huyết khối tĩnh mạch sâu [DVT] và PE)
Điều chỉnh liều warfarin để duy trì INR mục tiêu là 2,5 (trong khoảng 2,0 – 3,0) cho tất cả các lần điều trị. Thời gian điều trị dựa trên chỉ định như sau:
- Đối với những bệnh nhân bị DVT hoặc PE thứ phát sau một yếu tố nguy cơ thoáng qua (có thể hồi phục), nên điều trị bằng warfarin trong 3 tháng.
- Đối với những bệnh nhân bị DVT hoặc PE vô căn, nên điều trị bằng warfarin trong ít nhất 3 tháng. Sau 3 tháng điều trị, đánh giá tỷ lệ rủi ro/lợi ích của việc điều trị dài hạn cho từng bệnh nhân.
- Đối với những bệnh nhân bị hai đợt DVT hoặc PE vô căn, nên điều trị lâu dài bằng warfarin. Đối với một bệnh nhân được điều trị chống đông máu dài hạn, cần định kỳ đánh giá lại tỷ lệ rủi ro/lợi ích của việc tiếp tục điều trị.
Rung nhĩ (AF)
Bệnh nhân AF không do bệnh van tim cần dùng warfarin để đạt INR mục tiêu là 2,5 (trong khoảng 2,0 – 3,0).
Ở bệnh nhân AF không do bệnh van tim dai dẳng hoặc kịch phát và có nguy cơ đột quỵ cao (nghĩa là có bất kỳ đặc điểm nào sau đây: đã từng đột quỵ do thiếu máu cục bộ, cơn thiếu máu cục bộ thoáng qua hoặc thuyên tắc hệ thống; hoặc có 2 trong số các yếu tố nguy cơ: Trên 75 tuổi, suy giảm chức năng tâm thu thất trái vừa phải hoặc nghiêm trọng và/ hoặc suy tim, tiền sử cao huyết áp hoặc đái tháo đường), nên dùng kháng đông warfarin lâu dài.
Ở bệnh nhân AF không do bệnh van tim dai dẳng hoặc kịch phát và có nguy cơ đột quỵ do thiếu máu cục bộ mức độ trung bình (nghĩa là có 1 trong các yếu tố nguy cơ: Trên 75 tuổi, suy giảm chức năng tâm thu thất trái và/hoặc suy tim vừa đến nặng, tiền sử tăng huyết áp hoặc đái tháo đường), nên dùng kháng đông warfarin lâu dài.
Đối với bệnh nhân AF và hẹp van hai lá, nên dùng kháng đông warfarin lâu dài.
Đối với bệnh nhân AF có van tim giả, nên dùng kháng đông warfarin lâu dài; có thể tăng INR mục tiêu, thêm aspirin tùy thuộc vào loại van và vị trí cũng như các yếu tố khác của bệnh nhân.
Van tim cơ học và sinh học
Bệnh nhân đã lắp van cơ học hai lá hoặc van một đĩa nghiêng ở vị trí động mạch chủ, có nhịp xoang và không phì đại tâm nhĩ trái, nên được điều trị bằng warfarin để đạt INR mục tiêu là 2,5 (trong khoảng 2,0 – 3,0).
Bệnh nhân có van đĩa đệm nghiêng và van cơ học hai lá, nên điều trị bằng warfarin để đạt INR mục tiêu là 3,0 (trong khoảng 2,5 – 3,5).
Bệnh nhân có van đĩa trong khung hoặc van bóng trong khung, nên điều trị bằng warfarin với INR mục tiêu là 3,0 (khoảng 2,5 – 3,5).
Bệnh nhân có van nhân tạo ở vị trí hai lá, nên điều trị bằng warfarin để đạt INR mục tiêu là 2,5 (phạm vi, 2,0 – 3,0) trong 3 tháng đầu tiên sau khi đặt van. Nếu có thêm các yếu tố nguy cơ gây thuyên tắc huyết khối (AF, tiền sử thuyên tắc huyết khối, rối loạn chức năng thất trái), INR mục tiêu nên là 2,5 (phạm vi, 2,0 – 3,0).
Sau nhồi máu cơ tim
Bệnh nhân có nguy cơ cao bị NMCT (ví dụ: Nhồi máu cơ tim thành trước lớn, suy tim nặng, huyết khối trong tim có thể nhìn thấy trên siêu âm tim qua lồng ngực, rung nhĩ hoặc có tiền sử biến cố huyết khối tắc mạch), nên điều trị kết hợp warfarin cường độ trung bình (INR 2,0 – 3,0) với aspirin liều thấp (≤ 100 mg/ngày) trong ít nhất 3 tháng sau khi NMCT.
Thuyên tắc mạch hệ thống tái phát và các chỉ định khác
Liệu pháp kháng đông đường uống với warfarin chưa được đánh giá đầy đủ bằng các thử nghiệm lâm sàng trên bệnh nhân bệnh van tim liên quan đến AF, bệnh nhân hẹp van hai lá và bệnh nhân thuyên tắc hệ thống tái phát không rõ nguyên nhân. Tuy nhiên, cũng có thể sử dụng chế độ liều warfarin vừa phải (INR 2.0-3.0) cho những bệnh nhân này.
Liều dùng
Liều lượng ban đầu và duy trì
Liều khởi đầu của Coumadine khác nhau trên mỗi bệnh nhân. Các yếu tố ảnh hưởng đến liều khởi đầu Coumadine:
- Các yếu tố lâm sàng: Tuổi, chủng tộc, trọng lượng cơ thể, giới tính, thuốc dùng đồng thời và bệnh kèm.
- Yếu tố di truyền (kiểu gen CYP2C9 và VKORC1).
Chọn liều khởi đầu dựa trên liều duy trì dự kiến và cũng xét đến các yếu tố trên. Cân nhắc liều khởi đầu và liều duy trì thấp hơn cho bệnh nhân cao tuổi và/ hoặc suy nhược, bệnh nhân châu Á.
Không nên thường xuyên sử dụng liều tải vì có thể làm tăng nguy cơ xuất huyết và các biến chứng khác cũng như không tăng tác dụng chống lại sự hình thành cục máu đông. Cá nhân hóa thời gian điều trị cho từng bệnh nhân. Nên tiếp tục liệu pháp chống đông máu cho đến khi hết nguy cơ huyết khối và thuyên tắc.
Khuyến cáo về liều lượng mà không cần xem xét đến kiểu gen
Nếu chưa biết bệnh nhân có mang kiểu gen CYP2C9 và VKORC1 hay không, dùng liều Coumadine khởi đầu là 2 – 5mg x 1 lần/ngày.
Liều duy trì là 2 – 10 mg x 1 lần/ngày.
Khuyến cáo về liều lượng khi biết được kiểu gen
Nếu đã biết kiểu gen CYP2C9 và/hoặc VKORC1 của bệnh nhân, cần xem xét phạm vi liều khi bắt đầu điều trị bằng warfarin. Bệnh nhân có CYP2C9 *1/*3, *2/*2, *2/*3 và *3/*3 có thể cần kéo dài thời gian (> 2 – 4 tuần) để đạt được INR mục tiêu hơn bệnh nhân không có các biến thể CYP này.
Bảng 1. Liều lượng hằng ngày của Coumadine dựa trên các kiểu gen CYP2C9 và VKORC1
|
VKORC1 |
CYP2C9 |
|||||
|
*1/*1 |
*1/*2 |
*1/*3 |
*2/*2 |
*2/*3 |
*3/*3 |
|
|
GG |
5 – 7mg |
5 – 7mg |
3 – 4mg |
3 – 4mg |
3 – 4mg |
0,5 – 2mg |
|
AG |
5 – 7mg |
3 – 4mg |
3 – 4mg |
3 – 4mg |
0,5 – 2mg |
0,5 – 2mg |
|
AA |
3 – 4mg |
3 – 4mg |
0,5 – 2mg |
0,5 – 2mg |
0,5 – 2mg |
0,5 – 2mg |
Giám sát điều trị để đạt được sự chống đông máu tối ưu
Coumadine có khoảng trị liệu hẹp và tác dụng có thể bị ảnh hưởng bởi các loại thuốc khác và vitamin K. Cần xác định giá trị INR hàng ngày sau khi dùng liều ban đầu cho đến khi kết quả INR ổn định trong phạm vi điều trị. Sau khi ổn định, tiếp tục xác định INR định kỳ.
Tần suất thực hiện INR phải dựa trên tình trạng lâm sàng, thường từ 1 – 4 tuần. Thực hiện xét nghiệm INR khi thay thế các chế phẩm warfarin khác bằng Coumadine, khi bắt đầu, ngưng dùng hoặc dùng gián đoạn các loại thuốc khác.
Việc xác định thời gian đông máu và chảy máu toàn phần không phải là biện pháp hiệu quả để theo dõi liệu pháp Coumadine.
Chuyển đổi từ Heparin
Vì tác dụng chống đông tối đa của Coumadine không đạt được trong vài ngày, nên ưu tiên dùng heparin để chống đông nhanh ban đầu. Việc chuyển đổi sang Coumadine có thể bắt đầu đồng thời với heparin hoặc có thể trì hoãn từ 3 – 6 ngày. Để đảm bảo hiệu quả chống đông máu, tiếp tục điều trị bằng heparin đủ liều và dùng đồng thời Coumadine với heparin trong 4 – 5 ngày và cho đến khi Coumadine tạo ra đáp ứng mong muốn, lúc này có thể ngừng heparin.
Vì heparin có thể ảnh hưởng đến INR, bệnh nhân dùng cả heparin và Coumadine cần phải theo dõi INR ít nhất: 5 giờ sau tiêm tĩnh mạch liều heparin cuối cùng, hoặc 4 giờ sau khi ngừng truyền heparin tĩnh mạch liên tục, hoặc 24 giờ sau lần tiêm heparin dưới da cuối cùng.
Coumadine có thể làm tăng thời gian thromboplastin từng phần hoạt hóa (aPTT), ngay cả khi không có heparin. APTT tăng cao (> 50 giây) với INR trong phạm vi mong muốn là dấu hiệu của tăng nguy cơ xuất huyết sau phẫu thuật.
Điều trị trong nha khoa và phẫu thuật
Một số thủ thuật nha khoa hoặc phẫu thuật có thể yêu cầu ngưng tạm thời hoặc thay đổi liều lượng của Coumadine. Cân nhắc giữa lợi ích và rủi ro khi ngưng sử dụng Coumadine. Cần xác định INR ngay trước khi tiến hành bất kỳ thủ thuật nha khoa hoặc phẫu thuật nào.
Những bệnh nhân phải thực hiện các thủ thuật xâm lấn tối thiểu, cần dùng chống đông trước, trong hoặc ngay sau phẫu thuật, việc điều chỉnh liều lượng Coumadine để duy trì INR ở mức thấp nhất của khoảng điều trị.
Lưu ý: Liều dùng trên chỉ mang tính chất tham khảo. Liều dùng cụ thể tùy thuộc vào thể trạng và mức độ diễn tiến của bệnh. Để có liều dùng phù hợp, bạn cần tham khảo ý kiến bác sĩ hoặc chuyên viên y tế.
Làm gì khi dùng quá liều?
Triệu chứng
Xuất huyết (ví dụ: Xuất hiện máu trong phân hoặc nước tiểu, chảy máu kinh nguyệt quá nhiều, chấm xuất huyết, bầm tím nhiều hoặc rỉ liên tục do chấn thương bề ngoài, giảm hemoglobin không rõ nguyên nhân) là biểu hiện của quá trình kháng đông quá mức.
Điều trị
Điều trị chống đông máu quá mức dựa trên mức INR, tình trạng lâm sàng và xuất huyết. Đảo ngược tác dụng chống đông máu Coumadine bằng cách ngừng thuốc và uống hoặc tiêm vitamin K1 nếu cần.
Sử dụng vitamin K1 làm giảm đáp ứng với Coumadine tiếp theo và bệnh nhân có thể trở lại tình trạng huyết khối trước khi điều trị sau khi INR đảo ngược nhanh chóng. Tiếp tục sử dụng Coumadine gây đảo ngược tác dụng của vitamin K và có thể đạt INR mục tiêu bằng cách điều chỉnh liều lượng cẩn thận. Nếu chỉ định chống đông lại nhanh chóng, có thể ưu tiên dùng heparin cho liệu pháp ban đầu.
Cân nhắc sử dụng phức hợp prothrombin cô đặc (PCC), huyết tương tươi đông lạnh hoặc yếu tố VII hoạt hóa nếu cần đảo ngược gấp tác dụng của Coumadine. Nguy cơ mắc bệnh viêm gan và các bệnh do virus khác liên quan đến sử dụng các sản phẩm máu; PCC và yếu tố VII hoạt hóa cũng liên quan đến tăng nguy cơ hình thành huyết khối. Do đó, chỉ nên sử dụng các chế phẩm này trong các trường hợp chảy máu ngoài dự đoán hoặc đe dọa tính mạng thứ phát do dùng quá liều Coumadine.
Làm gì khi quên 1 liều?
Tác dụng chống đông máu của Coumadine kéo dài hơn 24 giờ. Nếu bỏ lỡ một liều Coumadine, nên dùng liều đó càng sớm càng tốt trong cùng ngày. Không nên tăng gấp đôi liều vào ngày hôm sau để bù cho liều đã quên.
Tác dụng phụ
Khi sử dụng thuốc Coumadine 2mg bạn có thể gặp các tác dụng không mong muốn (ADR).
Thường gặp, ADR > 1/100
- Hệ thống miễn dịch: Ngứa, phát ban.
- Tiêu hóa: Tiêu chảy, có hoặc không kèm theo tăng thải mỡ.
- Cơ xương: Đau khớp.
Ít gặp, 1/1000 < ADR < 1/100
- Hệ thống miễn dịch: Mày đay.
- Rối loạn da và mô dưới da: Rụng tóc từng mảng.
Hiếm gặp, ADR < 1/1000
- Mạch máu: Hội chứng ngón chân xanh, thuyên tắc động mạch, xơ vữa gây thuyên tắc, hoại tử.
- Rối loạn gan mật: Viêm gan.
- Da và mô dưới da: Hoại tử da khu trú có thể liên quan đến sự thiếu hụt bẩm sinh của protein C hoặc protein S đồng yếu tố của nó.
Không rõ tần suất
- Thận và tiết niệu: Suy thận cấp (sau các đợt tiểu máu ở bệnh nhân dễ mắc).
- Da và mô dưới da: Calci hoá mạch máu và hoại tử da.
- Khác: Rối loạn bẩm sinh, gia đình và di truyền, dị tật bẩm sinh, các bất thường phát triển khác.
Hướng dẫn cách xử trí ADR
Khi gặp tác dụng phụ của thuốc, cần ngưng sử dụng và thông báo cho bác sĩ hoặc đến cơ sở y tế gần nhất để được xử trí kịp thời.
Lưu ý
Trước khi sử dụng thuốc bạn cần đọc kỹ hướng dẫn sử dụng và tham khảo thông tin bên dưới.
Chống chỉ định
Thuốc Coumadine 2mg chống chỉ định trong các trường hợp sau:
- Phụ nữ có thai, ngoại trừ những người có van tim cơ học hoặc có nguy cơ cao bị huyết khối tắc mạch.
- Có nguy cơ xuất huyết hoặc rối loạn chức năng máu.
- Bệnh nhân phẫu thuật thần kinh trung ương, mắt hoặc phẫu thuật chấn thương diện rộng gần đây hoặc có kế hoạch phẫu thuật.
- Có nguy cơ xuất huyết liên quan đến: Loét hoạt động hoặc xuất huyết quá mức ở đường tiêu hóa, sinh dục hoặc hô hấp; xuất huyết ở thần kinh trung ương; phình động mạch não, bóc tách động mạch chủ; viêm màng ngoài tim và tràn dịch màng ngoài tim, viêm nội tâm mạc nhiễm khuẩn.
- Dọa sảy thai, sản giật và tiền sản giật.
- Bệnh nhân có nguy cơ không tuân thủ việc dùng thuốc.
- Chọc dò tủy sống và các thủ thuật chẩn đoán hoặc điều trị khác có khả năng chảy máu không kiểm soát được.
- Quá mẫn với warfarin hoặc bất kỳ thành phần nào khác của thuốc này.
- Gây tê diện rộng hoặc vùng thắt lưng.
- Tăng huyết áp ác tính.
Thận trọng khi sử dụng
Xuất huyết
Coumadine có thể gây xuất huyết nặng hoặc tử vong. Xuất huyết thường xảy ra trong tháng đầu tiên. Các yếu tố nguy cơ gây chảy máu bao gồm cường độ kháng đông cao (INR > 4,0), tuổi ≥ 65, tiền sử INR thay đổi nhiều, tiền sử xuất huyết tiêu hóa, tăng huyết áp, bệnh mạch máu não, thiếu máu, bệnh ác tính, chấn thương, suy thận, một số yếu tố di truyền và dùng warfarin kéo dài.
Thường xuyên theo dõi INR ở tất cả các bệnh nhân đang dùng thuốc. Cẩn thận điều chỉnh liều đến khi đạt INR mong muốn và thời gian điều trị ngắn nhất. Tuy nhiên, việc duy trì INR trong khoảng điều trị cũng không loại bỏ được nguy cơ chảy máu.
Thuốc, thay đổi chế độ ăn uống và các yếu tố khác ảnh hưởng đến INR đạt được khi điều trị bằng Coumadine.
Theo dõi INR thường xuyên hơn khi bắt đầu, ngừng hoặc thay đổi liều lượng các loại thuốc khác, bao gồm cả thuốc dược liệu.
Hướng dẫn bệnh nhân các biện pháp phòng ngừa để giảm thiểu nguy cơ chảy máu, báo cáo các dấu hiệu và triệu chứng xuất huyết.
Hoại tử mô
Hoại tử da và các mô khác là một nguy cơ không phổ biến (< 0,1%) nhưng nghiêm trọng.
Hoại tử có thể liên quan đến huyết khối cục bộ và thường xuất hiện trong vài ngày sau khi bắt đầu dùng Coumadine. Trong những trường hợp hoại tử nghiêm trọng, có thể cần điều trị bằng cách cắt bỏ mô hoặc bộ phận.
Cần đánh giá cẩn thận để xác định hoại tử có phải do bệnh lý từ trước hay không. Mặc dù đã thử nghiệm các phương pháp điều trị khác nhau, nhưng không có phương pháp nào được coi là có hiệu quả đồng nhất. Ngừng điều trị bằng Coumadine nếu xảy ra hoại tử và cân nhắc các loại thuốc thay thế nếu cần tiếp tục điều trị chống đông máu.
Xơ vữa động mạch hệ thống và cholesterol vi mạch
Điều trị chống đông máu với Coumadine có thể tăng cường giải phóng các mảng bám xơ vữa động mạch. Triệu chứng của bệnh xơ vữa mạch máu toàn thân và cholesterol vi mạch khác nhau tùy thuộc vào vị trí tắc mạch.
Các cơ quan nội tạng thường bị tắc mạch nhất là thận, sau đó là tuyến tụy, lá lách và gan.
Một số trường hợp tiến triển thành hoại tử hoặc tử vong. Một hội chứng khác ở bàn chân do cholesterol vi mạch gọi là “hội chứng ngón chân tím”.
Ngừng dùng Coumadine nếu gặp các hiện tượng này. Cân nhắc các loại thuốc thay thế nếu cần tiếp tục điều trị chống đông máu.
Giảm tiểu cầu do heparin
Không sử dụng Coumadine để điều trị ban đầu ở bệnh nhân giảm tiểu cầu do heparin (HIT) và giảm tiểu cầu do heparin có hội chứng huyết khối (HITTS).
Các trường hợp thiếu máu cục bộ, hoại tử và hoại thư chi đã xảy ra ở bệnh nhân HIT và HITTS khi ngừng điều trị bằng heparin và bắt đầu hoặc tiếp tục điều trị bằng warfarin. Ở một số bệnh nhân, di chứng bao gồm cắt cụt vùng liên quan và/ hoặc tử vong.
Xem xét dùng Coumadine sau khi số lượng tiểu cầu đã trở lại bình thường.
Sử dụng cho phụ nữ mang thai có van tim cơ học
Coumadine có thể gây hại cho thai nhi khi dùng cho phụ nữ có thai.
Mặc dù Coumadine bị chống chỉ định trong thời kỳ mang thai, nhưng lợi ích tiềm năng của thuốc có thể lớn hơn nguy cơ đối với phụ nữ mang thai van tim cơ học có nguy cơ cao bị huyết khối tắc mạch.
Nên cân nhắc các rủi ro và lợi ích cụ thể liên quan đến tình trạng y tế của từng bệnh nhân trong trường hợp này, cũng như các hướng dẫn y tế hiện hành nhất.
Phơi nhiễm Coumadine trong thời kỳ mang thai gây ra dị tật bẩm sinh như bệnh phôi thai và nhiễm độc thai do warfarin, xuất huyết thai nhi gây tử vong, tăng nguy cơ sẩy thai tự nhiên và tử vong thai nhi.
Nếu thuốc này được sử dụng trong thời kỳ mang thai, hoặc bệnh nhân có thai trong khi dùng thuốc này, phải cảnh báo cho bệnh nhân những nguy cơ tiềm ẩn cho thai nhi.
Phụ nữ trong độ tuổi sinh sản
Phơi nhiễm Coumadine trong khi mang thai có thể gây sẩy thai, dị tật bẩm sinh hoặc thai chết lưu. Thảo luận về kế hoạch mang thai với phụ nữ trong độ tuổi sinh sản đang điều trị bằng Coumadine.
Tình trạng bệnh lý làm tăng nguy cơ
Các tình trạng bệnh lý có thể làm tăng rủi ro của liệu pháp Coumadine:
- Suy gan trung bình – nặng.
- Các bệnh truyền nhiễm hoặc rối loạn hệ vi khuẩn đường ruột (ví dụ: Liệu pháp kháng sinh).
- Sử dụng catheter bên trong.
- Tăng huyết áp nặng – trung bình.
- Giảm đáp ứng chống đông máu qua trung gian protein C: Coumadine làm giảm tổng hợp các chất chống đông máu có trong tự nhiên, protein C và protein S. Sự thiếu hụt do di truyền hoặc mắc phải của protein C hoặc đồng yếu tố của nó, protein S, có liên quan đến hoại tử mô sau khi dùng warfarin. Điều trị đồng thời chống đông máu với heparin trong 5 – 7 ngày trong thời gian bắt đầu điều trị với Coumadine có thể giảm thiểu tỷ lệ hoại tử mô ở những bệnh nhân này.
- Phẫu thuật mắt: Trong phẫu thuật đục thủy tinh thể, sử dụng Coumadine có liên quan đến sự gia tăng đáng kể các biến chứng nhỏ của kim nhọn và khối gây tê cục bộ nhưng không liên quan đến các biến chứng xuất huyết do phẫu thuật có thể đe dọa đến thị giác. Vì việc ngừng hoặc giảm Coumadine có thể dẫn đến các biến chứng huyết khối tắc mạch nghiêm trọng, nên quyết định ngừng sử dụng thuốc trước một phẫu thuật mắt tương đối ít xâm lấn và phức tạp, chẳng hạn như phẫu thuật cấy ghép thấu kính, phải dựa trên những rủi ro của liệu pháp chống đông máu so với lợi ích.
- Đa hồng cầu.
- Viêm mạch máu.
- Đái tháo đường.
Các yếu tố nội sinh ảnh hưởng đến INR
Các yếu tố có thể là nguyên nhân làm tăng phản ứng INR: Tiêu chảy, rối loạn gan, tình trạng dinh dưỡng kém, phân nhiễm mỡ hoặc thiếu vitamin K.
Các yếu tố có thể là nguyên nhân dẫn đến giảm đáp ứng INR: Tăng lượng vitamin K hấp thu hoặc kháng warfarin di truyền.
Sử dụng cho trẻ em
Các nghiên cứu đầy đủ và có kiểm soát với Coumadine chưa được tiến hành ở bất kỳ đối tượng trẻ em nào, và chưa rõ liều lượng, độ an toàn và hiệu quả tối ưu ở bệnh nhi. Việc sử dụng Coumadine cho trẻ em dựa trên dữ liệu và khuyến nghị dành cho người lớn, cũng như dữ liệu nhi khoa hạn chế có sẵn từ các nghiên cứu.
Bệnh nhi dùng Coumadine nên tránh bất kỳ hoạt động hoặc môn thể thao nào có thể gây chấn thương.
Hệ thống cầm máu phát triển ở trẻ sơ sinh và trẻ em dẫn đến sự thay đổi sinh lý của huyết khối và phản ứng với thuốc chống đông máu.
Liều lượng warfarin cho trẻ em thay đổi theo độ tuổi của bệnh nhân, với trẻ sơ sinh nói chung là cao nhất và thanh thiếu niên có yêu cầu liều thấp nhất để duy trì INR mục tiêu.
Do liều warfarin thay đổi theo tuổi tác, thuốc dùng đồng thời, chế độ ăn uống và tình trạng sức khỏe hiện có, các khoảng INR mục tiêu có thể khó đạt được và duy trì ở bệnh nhân nhi, vì vậy nên xác định INR thường xuyên hơn.
Trẻ sơ sinh và trẻ em cần được bổ sung vitamin K trong thời gian điều trị bằng warfarin.
Sử dụng cho người cao tuổi
Không có sự khác biệt về hiệu quả hoặc độ an toàn giữa những bệnh nhân cao tuổi và bệnh nhân trẻ hơn, nhưng không thể loại trừ một số người có độ nhạy cao hơn với thuốc.
Chỉ số INR ở bệnh nhân từ 60 tuổi trở lên có thể cao hơn dự đoán với tác dụng chống đông máu của warfarin.
Coumadine chống chỉ định ở bất kỳ bệnh nhân già yếu nào không được giám sát y tế. Thận trọng khi sử dụng thuốc cho bệnh nhân cao tuổi trong có thể trạng dễ xuất huyết cao.
Cân nhắc giảm liều khởi đầu và duy trì Coumadine ở bệnh nhân cao tuổi.
Suy thận
Sự thanh thải của thận là yếu tố quyết định không quan trọng đối với đáp ứng chống đông máu với warfarin. Không cần điều chỉnh liều cho bệnh nhân suy thận.
Suy gan
Suy gan có thể làm tăng phản ứng với warfarin thông qua gây giảm tổng hợp các yếu tố đông máu và giảm chuyển hóa của warfarin. Thận trọng khi sử dụng Coumadine cho những bệnh nhân này.
Khả năng lái xe và vận hành máy móc
Không ảnh hưởng.
Thời kỳ mang thai
Chống chỉ định Coumadine cho phụ nữ có thai ngoại trừ người có van tim cơ học, có nguy cơ cao bị huyết khối tắc mạch và những người hưởng lợi ích từ thuốc nhiều hơn nguy cơ. Coumadine có thể gây hại cho thai nhi khi dùng cho phụ nữ có thai.
Phơi nhiễm Coumadine trong thời kỳ mang thai gây ra một dạng dị tật bẩm sinh (bệnh phôi thai do warfarin), xuất huyết bào thai, tăng nguy cơ sẩy thai tự nhiên và tử vong thai nhi.
Nếu sử dụng thuốc này trong thời kỳ mang thai hoặc bệnh nhân có thai trong khi dùng thuốc, phải cảnh báo bệnh nhân về nguy cơ có thể xảy ra cho thai nhi.
Thời kỳ cho con bú
Coumadine được bài tiết một lượng rất nhỏ vào sữa mẹ, nhưng không có tác dụng phụ nào được ghi nhận ở trẻ em bú sữa mẹ. Do đó có thể cho con bú. Nếu nuôi con bằng sữa mẹ hoàn toàn, khuyến cáo bổ sung vitamin K1 với liều lượng thông thường.
Tương tác thuốc
Thuốc có thể tương tác với Coumadine thông qua cơ chế dược lực học hoặc dược động học. Cơ chế dược lực học đối với tương tác thuốc với Coumadine là hiệp đồng (giảm cầm máu, giảm tổng hợp yếu tố đông máu), đối kháng cạnh tranh (vitamin K), và thay đổi vòng kiểm soát sinh lý đối với chuyển hóa vitamin K (đề kháng di truyền).
Cơ chế dược động học đối với tương tác thuốc với Coumadine chủ yếu là cảm ứng enzym, ức chế enzym và giảm liên kết với protein huyết tương.
Điều quan trọng cần lưu ý là một số loại thuốc có thể tương tác theo nhiều hơn một cơ chế.
Nên theo dõi INR thường xuyên khi bắt đầu hoặc ngừng sử dụng các loại thuốc khác, bao gồm cả dược liệu, hoặc khi thay đổi liều lượng của các loại thuốc khác, bao gồm cả các loại thuốc sử dụng trong khoảng thời gian ngắn (ví dụ: Kháng sinh, thuốc chống nấm, corticosteroid).
Tương tác qua CYP450
Các isozyme CYP450 tham gia vào quá trình chuyển hóa warfarin bao gồm CYP2C9, 2C19, 2C8, 2C18, 1A2 và 3A4. Warfarin S-enantiomer hoạt tính mạnh hơn được chuyển hóa bởi CYP2C9 trong khi R-enantiomer được chuyển hóa bởi CYP1A2 và 3A4.
Các chất ức chế CYP2C9, 1A2 và/hoặc 3A4 có khả năng làm tăng tác dụng (tăng INR) của warfarin bằng cách tăng sự tiếp xúc của warfarin.
Các chất cảm ứng CYP2C9, 1A2 và/hoặc 3A4 có khả năng làm giảm tác dụng (giảm INR) của warfarin bằng cách giảm sự tiếp xúc của warfarin.
Bảng 2. Một số thuốc tương tác với warfarin qua trung gian CYP 3A4
|
Enzyme |
Chất ức chế |
Chất cảm ứng |
|
CYP2C9 |
Amiodarone, capecitabine, cotrimoxazole, etravirine, fluconazole, fluvastatin, fluvoxamine, metronidazole miconazole, oxandrolone, sulfinpyrazone, tigecycline, voriconazole, zafirlukast. |
Aprepitant, bosentan, carbamazepine, phenobarbital, rifampin. |
|
CYP1A2 |
Acyclovir, allopurinol, caffeine, cimetidine, ciprofloxacin, disulfiram, enoxacin, famotidine, fluvoxamine, methoxsalen, mexiletine, norfloxacin, oral contraceptives, phenylpropanolamine, propafenone, propranolol, terbinafine, thiabendazole, ticlopidine, verapamil, zileuton. |
Montelukast, moricizine, omeprazole, phenobarbital, phenytoin, thuốc lá. |
|
CYP3A4 |
Alprazolam, amiodarone, amlodipine, amprenavir, aprepitant, atorvastatin, atazanavir, bicalutamide, cilostazol, cimetidine, ciprofloxacin, clarithromycin, conivaptan, cyclosporine, darunavir/ritonavir, diltiazem, erythromycin, fluconazole, fluoxetine, fluvoxamine, fosamprenavir, imatinib, indinavir, isoniazid, itraconazole, ketoconazole, lopinavir/ritonavir, nefazodone, nelfinavir, nilotinib, thuốc tránh thai uống đường, posaconazole, ranitidine, ranolazine, ritonavir, saquinavir, telithromycin, tipranavir, voriconazole, zileuton. |
Armodafinil, amprenavir, aprepitant, bosentan, carbamazepine, efavirenz, etravirine, modafinil, nafcillin, phenytoin, pioglitazone, prednisone, rifampin, rufinamide. |
Thuốc gây tăng nguy cơ chảy máu
Vì nguy cơ chảy máu tăng lên khi dùng đồng thời các thuốc này với warfarin, nên theo dõi chặt chẽ tình trạng bệnh nhân.
Bảng 3. Thuốc có thể gây tăng nguy cơ chảy máu
|
Nhóm thuốc |
Tên hoạt chất |
|
Chống đông máu |
Argatroban, dabigatran, bivalirudin, desirudin, heparin, lepirudin. |
|
Chống kết tập tiểu cầu |
Aspirin, cilostazol, clopidogrel, dipyridamole, prasugrel, ticlopidine. |
|
Giảm đau kháng viêm không steroid (NSAID) |
Celecoxib, diclofenac, diflunisal, fenoprofen, ibuprofen, indomethacin, ketoprofen, ketorolac, mefenamic acid, naproxen, oxaprozin, piroxicam, sulindac. |
|
Ức chế tái hấp thu serotonin |
Citalopram, desvenlafaxine, duloxetine, escitalopram, fluoxetine, fluvoxamine, milnacipran, paroxetine, sertraline, venlafaxine, vilazodone. |
Thuốc kháng sinh và thuốc chống nấm
Đã có báo cáo về những thay đổi INR ở bệnh nhân dùng warfarin và kháng sinh hoặc thuốc kháng nấm, nhưng các nghiên cứu dược động học lâm sàng không cho thấy tác dụng nhất quán của các tác nhân này lên nồng độ warfarin trong huyết tương. Theo dõi chặt chẽ INR khi bắt đầu hoặc ngừng bất kỳ loại thuốc kháng sinh hoặc kháng nấm nào ở bệnh nhân đang dùng warfarin.
Các sản phẩm và thực phẩm từ thực vật (thảo dược)
Thận trọng khi các sản phẩm có nguồn gốc thực vật (thảo dược) được dùng đồng thời với Coumadine. Có rất ít nghiên cứu đầy đủ, được kiểm soát tốt đánh giá khả năng tương tác chuyển hóa và/hoặc dược lý giữa thực vật và thuốc.
Do thiếu tiêu chuẩn sản xuất với các chế phẩm thuốc từ dược liệu, lượng thành phần hoạt tính có thể khác nhau. Điều này có thể làm hạn chế thêm khả năng đánh giá các tương tác và tác dụng tiềm tàng đối với việc chống đông máu.
Một số loại thực vật có thể gây chảy máu khi dùng một mình (ví dụ: Tỏi và bạch quả) và có thể có đặc tính chống đông máu, chống kết tập tiểu cầu và/hoặc tiêu sợi huyết. Những tác dụng này sẽ phụ thuộc vào tác dụng chống đông máu của Coumadine.
Ngược lại, một số loại thực vật có thể làm giảm tác dụng của Coumadine (ví dụ: Co-enzyme Q10, St. John’s wort).
Một số loại thực vật và thực phẩm có thể tương tác với Coumadine thông qua tương tác CYP450 (ví dụ: Hoa cúc tím Echinacea, nước bưởi chùm, bạch quả, goldenseal, St. John’s wort).
Theo dõi phản ứng của bệnh nhân bằng các xác định INR khi bắt đầu hoặc ngừng sử dụng bất kỳ dược liệu nào.
Bảo quản
Bảo quản ở nhiệt độ không quá 30°C.




























































Reviews
There are no reviews yet.